Tout savoir sur le spermogramme
Dans certains cas, l’infertilité d’un couple peut être exclusivement masculine. Souvent, c’est une altération qualitative ou quantitative du sperme qui est à l’origine de cette incapacité à procréer. Ainsi, pour identifier avec précision l’anomalie présente dans le sperme, il est important d’analyser et de mesurer ses différents paramètres. Justement, le spermogramme est un examen simple et facile à réaliser. Il permet de recueillir les informations concernant le sperme et les spermatozoïdes.
Voyons de plus près ce qu’est un spermogramme, et sur quelles informations nous renseigne-t-il ?
Qu’est ce qu’un spermogramme ?
L’analyse spermatique, ou plus communément appelée spermogramme, est un examen médical qui permet d’analyser le sperme en considérant plusieurs facteurs. Plus précisément, il nous renseigne sur le volume du sperme et son PH. Mais il permet également de mesurer avec précision :
- La numération des spermatozoïdes, ou leur nombre.
- La mobilité progressive et totale des spermatozoïdes.
- La morphologie des spermatozoïdes (forme et taille).
- La durée de vie des spermatozoïdes.
- Le dosage de substances normalement présentes dans le sperme.
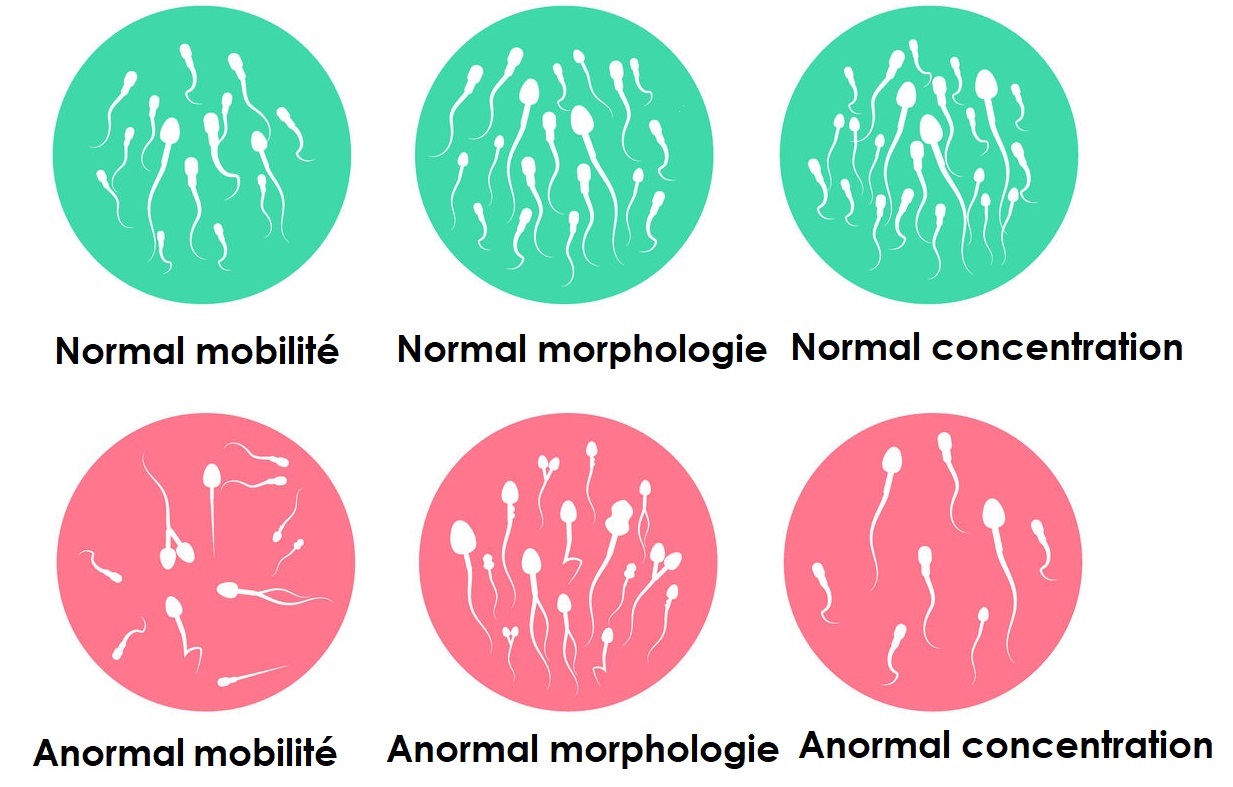
Tous ces facteurs jouent un rôle primordial au moment de la fécondation. Une quelconque anomalie à leur niveau peut entraîner une infertilité. Il devient alors nécessaire de les détecter afin d’y remédier. C’est là que réside toute l’importance du spermogramme. Il est même la toute première étape d’un bilan de fertilité chez l’homme.
En pratique, comment est réalisé le spermogramme ?
Pour que les résultats de cet examen soient fiables, il est important que l’analyse se fasse dans des conditions bien étudiées. Après prescription du médecin, c’est à un laboratoire spécialisé qu’on doit, donc, s’adresser.
- Le prélèvement
Une abstinence sexuelle durant les 3 à 5 jours qui précédent l’examen est obligatoire. De plus, il est recommandé d’uriner avant le prélèvement de sperme. Et ce, dans le but d’éliminer toute bactérie siégeant au niveau de l’urètre.
C’est après un lavage des mains et le nettoyage du gland par un antiseptique, qu’a lieu le prélèvement proprement dit. Il se fait généralement suite à une masturbation, ou accompagné de sa partenaire. Évidemment, le prélèvement a lieu dans une pièce appropriée.
Le sperme doit être recueilli dans un flacon stérile, donné préalablement à l’examiné, et doit être immédiatement remis au professionnel du laboratoire. Ainsi, il sera rapidement étiqueté et mis à 37°C, dans une étuve.
- L’analyse
L’observation au microscope et l’analyse du sperme prélevé doit se faire dans l’heure suivant le prélèvement. L’OMS insiste sur la réduction du délai entre le recueil et l’analyse.
Par la suite, suivront plusieurs étapes d’observation. D’abord, l’examinateur effectue une observation macroscopique du sperme. Le volume, la liquéfaction, la viscosité et la couleur sont inspectés. Le PH du sperme est aussi rapidement mesuré en déposant une goutte sur du papier PH pendant au moins 30 secondes. Ensuite, l’examinateur enchaîne avec un examen microscopique pour observer les différents aspects des spermatozoïdes. Enfin, une partie du prélèvement doit être également mise en culture pour rechercher une éventuelle infection. En effet, la présence d’une infection génitale rend les résultats du spermogramme non valables.
Les résultats du spermogramme
Comme cité dans le début de l’article, cet examen nous renseigne sur différents paramètres. Ainsi, et selon les valeurs normales définies par l’OMS, plusieurs anomalies peuvent être décelées. Parmi ces anomalies, nous citons :
- Une aspermie, définie par l’absence de sperme.
- L’hypospermie, quant à elle, représente un volume de sperme inférieur à 1.5 ml.
- L’azoospermie, ou l’absence de spermatozoïdes.
- L’oligozoospermie, c’est la présence de spermatozoïdes en faible quantité (< 15 millions/ml).
- L’asthénozoospermie qui est définie une réduction de plus de 32% de la mobilité normale des spermatozoïdes.
- La nécrozoospermie caractérisée par la présence d’un nombre anormalement élevé de spermatozoïdes morts dans le sperme (vitalité <58%).
- La tératozoospermie qui est définie par des anomalies morphologiques des spermatozoïdes.
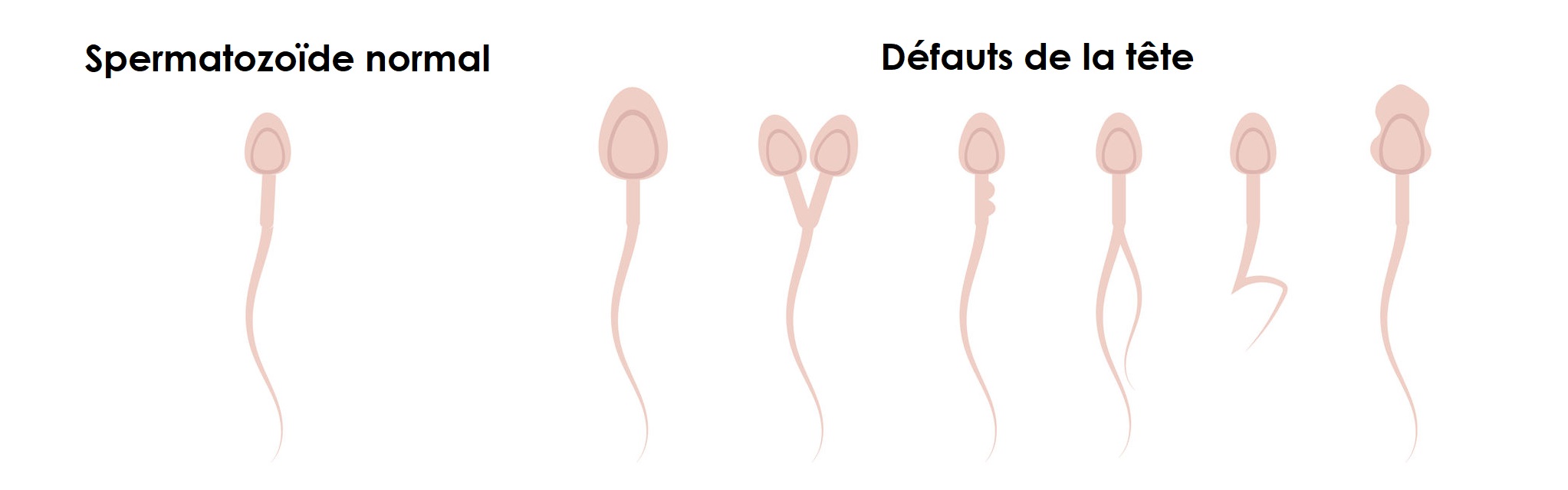
Toujours selon l’organisation mondiale de la santé, un PH du sperme normal doit être compris entre 7.2 et 7.4. Le taux de liquéfaction et la consistance du sperme sont également indiqués, car un manque de fluidité peut compromettre la motilité des spermatozoïdes.
De plus, une présence de leucocytes en quantités élevées ou la présence de leucocytes altérés sont une indication formelle à une spermoculture. En effet, elle révèle la présence d’une infection.
La conduite à tenir devant un spermogramme anormal
Un spermogramme peut révéler une ou plusieurs anomalies. Toutefois, nous ne pouvons nous baser sur un seul examen pour conclure et porter un diagnostic d’infertilité. En effet, la spermatogenèse (le processus par lequel se forment les spermatozoïdes) peut être influée par différents facteurs exogènes ou endogènes (une altération de l’état général, des infections, un stress chronique). Ainsi, ces fluctuations peuvent s’observer dans les résultats d’un spermogramme, mais n’apportent aucune certitude.
Il est donc nécessaire de répéter cet examen, au moins deux à trois fois, à un mois d’intervalle. Ce n’est qu’après un diagnostic de certitude, basé sur une exploration plus approfondie que des solutions médicales sont proposées au couple.
Articles similaires







Une réflexion au sujet de « Tout savoir sur le spermogramme »